2010/01/26号◆クローズアップ「画像診断による癌リスク」
同号原文|
NCI Cancer Bulletin2010年1月26日号(Volume 7 / Number 2)
〜日経BP「癌Experts」にもPDF掲載中〜
____________________
◇◆◇ クローズアップ ◇◆◇
画像診断による癌リスク
近年の画像診断の発達は医学に革命をもたらした。CT(コンピューター断層撮影)装置は、体のあらゆる部分のきわめて詳細な画像を一瞬にして撮ることができる。また、放射性医薬品による検査、たとえばPET(陽電子画像診断)や、テクネチウムを用いた心血管負荷試験などによって、医師は細胞や組織内部の働きを見ることができる。
しかし、CTや放射性医薬品を用いた検査にはマイナス面も伴う。これらの検査で使用される電離放射線量は胸部X線撮影やマンモグラフィーなどの標準的なX線検査の50〜500倍以上である。専門家らは、このような高線量の放射線が広範囲に照射され、さらにそれらの検査回数が増加することで、一般国民において、低レベルであっても発癌リスク上昇の可能性が著しく拡大しつつあることを懸念している。
2009年下半期に発表されたいくつかの研究データは、医療被曝による発癌リスクと、その増加ペースの数値化に役立てられている。
職業で認められない被曝量が、医療では認められる?
米国では業務上の被曝は監視されており、実効線量限度は5年間で100ミリシーベルト(mSv)(年間平均20mSvかつ、1年間の上限50mSv)である。実効線量およびmSv単位は、既知の放射線被曝量から人体における全般的な障害を推測するための概念である。
しかし、画像診断によって被曝したほとんどの患者は、職業被曝のような監視や線量限度による制限がなされていなかったことが、現存するエビデンスで示唆されている。The New England Journal of Medicine誌2009年8月号に掲載されたエモリー大学医学部のDr. Reza Fazel氏らの研究では、2005年から2007年にかけて米国の4つの州における952,420人の診療記録を元に、画像診断によって職業安全上問題とされるレベルの線量を被曝したと思われる人数を概算している。
(左図の出典:Mettler et al., Radiology 253, 2009)
この研究によれば、対象者が3年間で受けた放射線被曝をともなう画像診断数
は3万回を超えた。そして毎年、1,000人中約194人が中線量の放射線(3〜20mSv)を被曝しており、1,000人中約19人は高線量(20〜50mSv)、1,000人中約2人は非常に高線量(50mSv超)を被曝していた。この結果から、本研究の著者らは、毎年4万人の米国人が画像診断により20mSvを超える放射線被曝をしていると推測した。
世界規模での被曝量増加
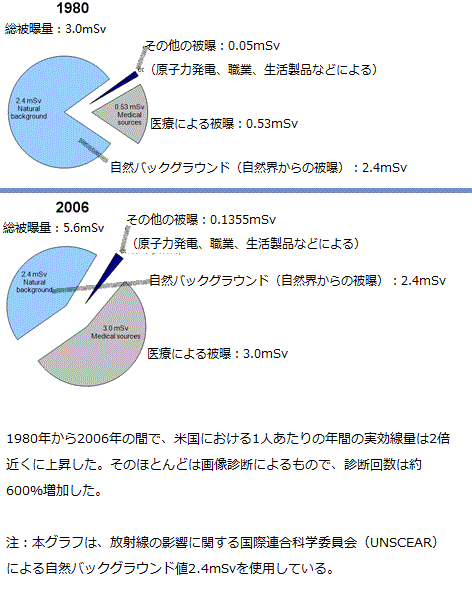
専門家らは、このようなデータは、近年米国および世界各国で放射線画像診断が増加し続けていることを考慮すると、大きな問題になると述べている。Radiology誌2009年11月号に掲載された、米国放射線防護測定審議会(U.S. National Council on Radiation Protection & Measurements、NCRP)および放射線の影響に関する国際連合科学委員会(United Nations Scientific Committee on the Effects of Atomic Radiation、UNSCEAR)のデータを元にした研究では、全世界での画像診断による1人当たりの実効線量が、過去10〜15年で倍増したと述べている。中でも米国は、他の国と比べて被曝量の増加が多かった。
米国のNew Mexico Veterans Administration Health Care SystemのDr. Fred A. Mettler氏らは、1980年から2006年の間で、画像診断による被曝量が6倍になったと報告している。また、過去56年間で、放射線または放射性医薬品を用いた年間の診断回数は、15倍に増加したと推定されている。
NCIのRadiation Epidemiology 課 (REB)客員研究者Dr. Rebecca Smith-Bindman氏は、次のように述べた。
「CTの使用頻度はとりわけ劇的に上昇し、安易に使用されるようになってきています。CT検査を行う場合、その人が病気であり、真に検査が必要であるという考え方が基本に存在します。しかし今はそういう考え方はなくなり、病気でもない患者にどんどんCT検査を行うようになってきています。また、CT検査の頻度だけでなく、その使用方法についても変化がみられてきています」。
「過去20年間、CTの潜在的な有害性は一切考慮されずに、利点のみが語られてきました。わたしはCTがどのような状況で使われるべきかの検討が、医学界内で始まることを期待しています。CTは素晴らしい検査法ですが、慎重に使用し、検査の利点が潜在的な有害性を上回る明確な証拠がある場合にのみ行うべきでしょう」。
利点をよく理解しつつ不利益を減らす
医学界において、患者ケアの質に悪影響を及ぼさずに、診断による被曝量を減少させる数々の方法が提案されている(文末の囲み記事参照)。
診断のプロトコルと技術の最適化および標準化の失敗については、Archives of Internal Medicine誌2009年12月号に掲載されたSmith-Bindman氏らの研究で特に言及されている。Smith-Bindman氏らは、4カ所の病院において、同一社製のCTスキャン装置による被曝量データを集積した。
その結果、CT装置が同種であったのにもかかわらず、同一施設内および異なる施設間において、CT検査の種類ごとの線量の最大値と最小値間で、平均13倍の差が見られた。著者らはこの差について、同種のCT検査を同種の適応症に対して行うにあたり、異なる施設の医師らがそれぞれ異なった技術パラメーターを用いるために生じるのだと説明した。
Smith-Bindman氏は、次のように述べた。
「各CT検査の種類に応じた許容される線量の基準がなく、患者の被曝に関しては誰も監視していません。そのため、変動が大きくかつ許容できない線量になっています。現在利用可能な技術を用いて、すぐにでも被曝量を30〜50%軽減できますが、軽減させるための規制は今のところ存在しません」
嵐の到来?
Smith-Bindman氏らは上述の被曝線量の変動測定に加え、米国学術研究会議(NRC)National Research Councilのデータを用い、画像診断による高線量被曝が原因とみられる癌の増加を推定した。その結果、女性では270人に1人、男性では600人に1人が、40才の時に受けた心臓CT検査(高線量被曝の可能性が高い診断方法)が原因で、癌を発症することがあると示唆された。
低線量画像診断は低リスクだったが、それでも発癌リスクは上昇した。また、検査を受けた時期が若いほどリスクは高くなった。
Archives of Internal Medicine誌の同号で、同じくREB所属のDr. Amy Berrington de González氏らは、NRCによるデータを用い、米国で2007年中に行われたCTスキャンが原因とみられる癌増加率を算出した。
この研究により、将来発生する29,000件の癌が、この年米国で行われたCT検査に関連する可能性があると推測された。また、発癌リスクは男性よりも女性の方が高かった。これらの癌のうち35%は、患者が35〜54才の間に受けたCT検査に、また15%は18才以下の小児期に受けたCT検査に関連していると推測された。
Berrington de González氏は「これは潜在的な問題であると同時に、さらに拡大しつつある問題となっていることが、広く認知されるようになってきています」と述べた。
また、コロンビア大学Medicine and Radiology部門のDr. Andrew Einstein氏は、次のように述べた。
「放射線防護の3原則は、全ての検査の正当化と、検査方法の最適化と、一定の診断基準レベルを有することであり、これにより、検査が高すぎる線量で行われていないかを確かめることができます。
われわれは、患者が受ける放射線量の観点からこの3原則すべての導入を推進し、アメリカおよび世界中の患者の総被曝量を軽減できると考えています」
| 医学界において提案された、患者ケアの質に悪影響を及ぼさずに、診断による被曝量を減少させる方法・診断の質が同程度の場合には、他の方法(超音波やMRIなど)を用いて、CT検査の回数を減らす。 ・健康な患者への全身スキャンなど、検査による利点がほとんど無い場合のCTの使用を制限する。 ・診断が確定した患者で、CTスキャンを繰り返しても治療法がほとんど変わらない場合には、CTによる経過観察を制限する。 ・患者個々の体格にあった線量を慎重に調整する。本項目は特に小児において重要であるが、近年、小児癌画像診断における放射線安全性連合(Alliance for Radiation Safety in Pediatric Imaging)が Image Gently(子供に優しい画像診断)キャンペーンを行って取り組んでいる。 ・医師と患者の両方に、画像診断による放射線被曝に関する教育を行う。最近の調査では、ほぼすべての医師が、CT検査による被曝量をかなり少なく見積もっていた。 ・個々の患者の被曝量を、国際原子力機関(International Atomic Energy Agency、IAEA)が提案したSmart Cardのようなデジタル記録システムを用い、追跡および集積する。 ・医師間のコミュニケーションを改善し、患者が治療過程で他の診療科や病院へ移っても、不要なCT検査を繰り返し受けないようにする。 ・診断のプロトコルと技術の最適化および標準化を行い、各過程における被曝量上限を設定する。 |
【記事中段右端囲み記事】
| 現在行われている疫学研究画像診断による発癌リスクの疫学的研究では、何十万人もの患者を数十年にわたり追跡しなければならない。そのため、画像診断による発癌リスク評価は、今のところモデリング研究どまりである。 研究者らは現在、この件に関する初めての疫学研究を始めている。 そのひとつは、NCIのREBに所属するDr. Elaine Ron氏らと、英国のニューカッスル大学のDr. Mark Pearce氏による共同研究で、22才未満で初めてCT検査を受けた250,000人以上を追跡調査している。 この研究では、対象者の癌の発生と死亡率を追跡しており、おそらく2年以内に予備データが得られると期待されている。 REBによる第二の研究は、イスラエルにおける同様の対象者(18才未満で初めてのCT検査を受けた50,000人)の追跡調査で、これはMaccabi Healthcare ServicesのDr. Gabriel Chodick氏との共同研究である。Berrington de Gonzále氏は、REBによるこれら二つの研究データを、ヨーロッパ、オーストラリア、カナダにおける「小児期のCTスキャンによるリスクについて合理的な理解を得る」ための追加研究データと、合併させるつもりであると述べた。 |
—Sharon Reynolds
******
志村 美奈(薬学)訳
平 栄(放射線腫瘍医/武蔵村山病院)監修
******
【免責事項】
当サイトの記事は情報提供を目的として掲載しています。
翻訳内容や治療を特定の人に推奨または保証するものではありません。
ボランティア翻訳ならびに自動翻訳による誤訳により発生した結果について一切責任はとれません。
ご自身の疾患に適用されるかどうかは必ず主治医にご相談ください。
がん治療に関連する記事
【ASH24】モノクローナル抗体ELA026が、悪性腫瘍関連血球貪食性リンパ組織球症の生存期間を改善
2025年2月10日
安全性に関する声明:米FDAがカペシタビン/5FU投与前にDPD欠損症について話し合う重要性を強調
2025年2月6日
一部のメラノーマ、乳がん、膀胱がんで術前/術後の免疫療法薬投与により長期生存が改善
2024年10月9日
免疫チェックポイント阻害薬投与後のアバタセプト投与は、抗腫瘍活性を損なうことなく副作用を軽減
2024年9月2日



